Ultimo Aggiornamento 22 Novembre 2019
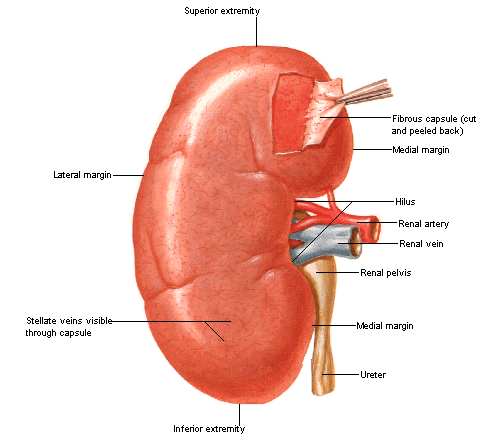
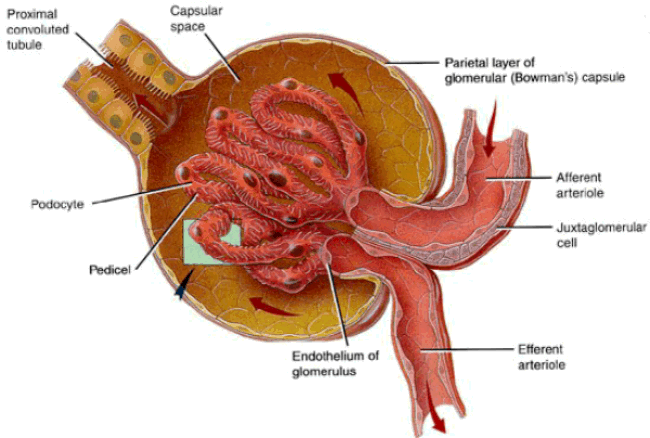
La nefropatia membranosa è una malattia in cui i piccoli vasi sanguigni nel rene (glomeruli), si infiammano. Di conseguenza, avviene una perdita di proteine dai vasi sanguigni danneggiati nelle urine (proteinuria). Per molti, la perdita di queste proteine provoca infine alcuni segni e sintomi noti come sindrome nefrosica.
Nei casi lievi, la malattia migliora da sola, senza alcun trattamento (remissione). In molte persone (il 40 per cento), la malattia alla fine porta a insufficienza renale. Anche se non c’è alcuna cura, i trattamenti possono rallentare il progredire della malattia.
Sintomi
la nefropatia membranosa di solito si sviluppa gradualmente. Come si perdono più proteine dal sangue, si può notare gonfiore alle gambe e alle caviglie, aumento di peso dato dal liquido in eccesso. La maggior parte delle persone non hanno alcun sintomo grave fino a quando la malattia renale non è avanzata.
Segni e sintomi includono:
- Gonfiore alle gambe e alle caviglie
- Aumento di peso
- Fatica
- Scarso appetito
- Disturbi del sonno
- Aumento della minzione, soprattutto di notte
- Coaguli di sangue
- Infezioni
- Urine schiumose
Cause
Fino a poco tempo, la causa della maggior parte dei casi di nefropatia membranosa non era conosciuta, infatti era definita idiopatica. Ma la ricerca recente ha trovato prove di attività autoimmune nella maggior parte dei casi studiati. Nelle malattie autoimmuni, come l’artrite reumatoide o il lupus, gli errori del sistema immunitario attaccano i propri tessuti come invasori stranieri. Questi autoanticorpi ora si pensa siano la causa del danno ai glomeruli, nella maggior parte dei casi di nefropatia membranosa.
A volte la nefropatia membranosa è causata da altre cause, in particolare:
- Infezioni (epatite B e C)
- Alcuni farmaci (sali d’oro, farmaci anti-infiammatori non steroidei)
- Tumori (tumori solidi e linfomi)
Fattori di rischio
I fattori che possono aumentare il rischio di nefropatia membranosa includono:
- Condizioni mediche che possono danneggiare i reni. Alcune malattie possono aumentare il rischio di sviluppare nefropatia membranosa, come il lupus e altre malattie autoimmuni.
- Alcuni farmaci. Esempi di farmaci che possono causare nefropatia membranosa comprendono farmaci anti-infiammatori non steroidei.
- Alcune infezioni. Esempi di infezioni che aumentano il rischio di nefropatia membranosa includono l’epatite B, epatite C e la malaria.
Complicazioni
- Colesterolo alto. Livelli di colesterolo e trigliceridi sono spesso elevati nelle persone con nefropatia membranosa, che aumenta notevolmente il rischio di malattie cardiache.
- Coaguli di sangue. la perdita di proteine proteinuria) nelle persone con nefropatia membranosa include la perdita di proteine che aiutano a prevenire la coagulazione.
- L’alta pressione sanguigna. L’accumulo di rifiuti nel sangue (uremia) e la ritenzione di sale può aumentare la pressione sanguigna.
- Infezioni. Si è ad aumentato rischio di infezioni perché si perdono proteine nelle urine che proteggono dalle infezioni.
- Sindrome nefrosica. Questo è un gruppo di segni e sintomi che possono accompagnare le condizioni che influenzano la capacità di filtraggio dei glomeruli. La sindrome nefrosica è caratterizzata da elevati livelli di proteine nelle urine, bassi livelli di proteine nel sangue, colesterolo alto, e il gonfiore (edema) delle palpebre, dei piedi e addome.
- Insufficienza renale acuta. Nei casi più gravi potrebbe essere necessaria la dialisi di emergenza.
- Insufficienza renale cronica. I reni possono gradualmente perdere la loro funzione e richiedere la dialisi o il trapianto del rene.
Trattamenti e cure
Il trattamento si concentra sull’affrontare la causa della malattia e alleviare i sintomi. Non esiste una cura.
Nei casi in cui la malattia sia causata da un farmaco o da un’altra malattia (come ad esempio un tumore), interrompere il farmaco di solito può migliorare la condizione.
Terapia conservativa
In generale, il primo passo per controllare la perdita di proteine dal rene è il trattamento conservativo.
Si tratta di:
- Controllo della pressione sanguigna con l’aiuto di farmaci che bloccano l’angiotensina II, come inibitori dell’enzima di conversione dell’angiotensina (ACE)
- Diuretici (diuretici), che aiutano a rimuovere sodio e di acqua dal sangue
- Controllare i livelli di colesterolo con l’aiuto di farmaci (statine)
 Ridurre la quantità di proteine nella dieta
Ridurre la quantità di proteine nella dieta
La ricerca ha dimostrato che ben il 30 per cento delle persone affette da nefropatia membranosa hanno una risoluzione completa dei sintomi (remissione) da diversi anni senza alcun trattamento, e da 10 a 30 per cento ha una remissione parziale. I medici in genere vogliono evitare l’uso di farmaci forti, che hanno effetti collaterali, nelle prime fasi del decorso della malattia, quando c’è una possibilità che la malattia migliori da sola.
Se il livello di proteine nelle urine rimane meno di 4 grammi al giorno e la clearance della creatinina rimane normale per un periodo di sei mesi di follow-up, si è considerati a basso rischio. La creatinina è un prodotto di scarto dal sangue filtrato dai reni.
Livelli di proteine più alti, rischi più alti
Il trattamento più intensivo è considerato se la quantità di proteine nelle urine aumenta. La proteina più si ha nelle urine, maggiore è il rischio per la salute.
Si è considerati a rischio moderato se il livello di proteine nelle urine è tra i 4 e gli 8 grammi al giorno con clearance della creatinina normale o quasi normale in oltre sei mesi di osservazione. Circa la metà delle persone affette da questi sintomi sviluppano grave malattia ai reni in cinque anni.
Si è considerati ad alto rischio se le proteine nelle urine sono superiori a 8 grammi al giorno, persistono nei mesi successivi o se la funzionalità renale è normale o diminuisce durante il periodo di osservazione. Le persone con questi sintomi hanno un alto rischio di progressione verso gravi malattie renali.
Se la proteinuria peggiora, il medico potrà prescrivere farmaci per sopprimere il sistema immunitario, come un inibitore della calcineurina, o una combinazione di corticosteroidi. Questi farmaci sono efficaci nel ridurre i livelli di proteine nelle urine e fermare il progresso verso l’insufficienza renale. Alcuni degli effetti collaterali dei farmaci chemioterapici sono, il rischio di cancro alla vescica, leucemia e infertilità, si verificano a lungo termine e possono non essere notati al momento del trattamento.
Le persone che non rispondono ad un primo ciclo di terapia immunosoppressiva o che recidivano possono beneficiare di un secondo ciclo di trattamento.
Un farmaco chiamato Rituximab (Rituxan) ha dimostrato l’efficacia nelle persone che non hanno beneficiato della terapia immunosoppressiva. Il farmaco elimina le cellule B del sistema immunitario.
Rimedi e cambi allo stile di vita
Parlare con il medico sul come ridurre la probabilità di sviluppare malattie renali. Il medico può suggerire:
- Controlli regolari
- Un trattamento per il diabete o la pressione alta
- Perdere peso in eccesso, seguendo una dieta sana e un regolare esercizio fisico
- Smettere di fumare
- Limitare l’uso di farmaci per il dolore
- Apportare modifiche nella dieta, come mangiare meno sale e meno proteine
- Limitare l’assunzione di alcool
Referenze
Cattran DC. Trattamento della nefropatia membranosa idiopatica. https://www.uptodate.com/contents/search.
Beck LH, et al. Cause e diagnosi della nefropatia membranosa. https://www.uptodate.com/contents/search.
Radice A, et al. Utilità clinica degli autoanticorpi rispetto al recettore della fosfolipasi A2 di tipo M (PLA2R) per il monitoraggio dell’attività della malattia nella nefropatia membranosa idiopatica (IMN). Recensioni di autoimmunità. 2016; 15: 146.
Kittanamongkolchai W, et al. Efficacia e sicurezza del trattamento ormonale adrenocorticotropo nelle malattie glomerulari: una revisione sistematica e una meta-analisi. Diario clinico del rene. 2016; 9: 387.
Velocità di filtrazione glomerulare (GFR). National Kidney Foundation. http://www.kidney.org/atoz/content/gfr.cfm.
Nefropatia membrana. National Kidney Foundation. https://www.kidney.org/atoz/content/membranous-nephropathy-mn.
PLA2R: Anticorpi recettori per fosfolipasi A2, siero. Laboratori medici Mayo. http://www.mayomedicallaboratories.com/test-catalog/Clinical+and+Interpretive/64327 .
DeVriese AS, et al. Una proposta per un approccio sierologico alla nefropatia membranosa. Rivista della American Society of Nephrology. 2017; 28: 421.