Ultimo Aggiornamento 9 Ottobre 2019
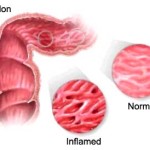
La colite pseudomembranosa è l’infiammazione del colon che si verifica in alcune persone che hanno ricevuto antibiotici. La colite pseudomembranosa è talvolta chiamata colite da antibiotici.
L’infiammazione nella colite pseudomembranosa è quasi sempre associata ad una crescita eccessiva del batterio Clostridium difficile (C. difficile), anche se in rari casi, altri organismi possono essere coinvolti.
La colite pseudomembranosa può essere una dolorosa esperienza, con sintomi allarmanti che possono anche diventare pericolosi per la vita. Tuttavia, il trattamento per la marrior parte dei casi è di successo
Sintomi
Segni e sintomi di colite pseudomembranosa sono:
- Diarrea acquosa che può essere talvolta sanguinosa
- Crampi e dolori addominali
- Febbre
- Pus o muco nelle feci
- Nausea
- Disidratazione
I sintomi della colite pseudomembranosa possono iniziare entro uno o due giorni dopo aver cominciato ad assumere un antibiotico, o possono verificarsi fino a diverse settimane dopo aver assunto l’antibiotico.
Cause
La colite pseudomembranosa si verifica quando i batteri nocivi nel colon più comunemente il Clostridium difficile, liberano le tossine. Queste tossine irritano il colon, causando i segni ed i sintomi di colite pseudomembranosa. I batteri nocivi sono normalmente tenuti sotto controllo dai batteri sani nell’apparato digerente, ma l’equilibrio tra batteri sani e nocivi può essere sconvolto da antibiotici e altri farmaci.
Gli antibiotici sono la causa più comune
Virtualmente qualsiasi antibiotico può causare colite pseudomembranosa. Gli antibiotici più comunemente associati con colite pseudomembranosa sono:
- Chinoloni, come la ciprofloxacina (Cipro) e la Levofloxacina (Levaquin)
- Penicilline, come ad esempio l’amoxicillina e ampicillina
- Clindamycin (Cleocin)
- Cefalosporine, come cefixime (Suprax) e cefpodoxima (Vantin)
Altre cause
Sebbene gli antibiotici siano di gran lunga i farmaci più spesso associati con lo sviluppo della colite pseudomembranosa, altri farmaci possono essere responsabili. Inoltre, in persone con il cancro, la chemioterapia può a volte interferire con i batteri presenti nell’intestino e innescare lo sviluppo di colite pseudomembranosa. La colite pseudomembranosa può anche svilupparsi nelle persone affette da malattie che colpiscono il colon, come la colite ulcerosa o morbo di Crohn.
Fattori di rischio
I fattori che possono aumentare il rischio di colite pseudomembranosa sono:
- L’assunzione di antibiotici
- Soggiornare in ospedale o in una casa di riposo (RSA)
- Età, soprattutto sopra i 65 anni
- Avere un sistema immunitario indebolito
- Avere una malattia al colon, come la malattia infiammatoria intestinale o il cancro colorettale
- Essere sottoposti a chirurgia intestinale
- Ricevere un trattamento chemioterapico per il cancro
Complicazioni
Se la condizione non è trattata con successo, una serie di complicazioni possono svilupparsi, tra cui:
- Ipopotassiemia, a causa della perdita di potassio durante la diarrea eccessiva
- La disidratazione che porta a bassa pressione sanguigna (ipotensione), connessa alla significativa perdita di liquidi ed elettroliti a causa di diarrea
- Insufficienza renale, a causa della grave disidratazione risultante da diarrea
- Colon perforato, che può portare a un’infezione della cavità addominale
- Megacolon tossico, una distensione rara ma grave del colon, che lo rende incapace di espellese gas e feci, con il rischio di causare la rottura del colon
- La maggior parte delle persone rispondono bene al trattamento, ma la colite pseudomembranosa può essere fatale senza un trattamento efficace.
Diagnosi
I test e le procedure utilizzate per diagnosticare la colite pseudomembranosa sono:
- Campione di feci. Una valutazione di laboratorio condotta su uno o più campioni di feci può determinare se il Clostridium difficile è presente nel colon.
- Gli esami del sangue. Il medico può raccomandare esami del sangue. Gli esami del sangue possono rivelare un alto numero di globuli bianchi (leucocitosi), che può indicare la colite pseudomembranosa.
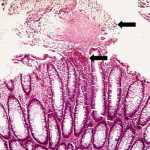
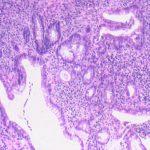
- Esame del colon. In una colonscopia o sigmoidoscopia, il medico utilizza un tubo con una telecamera in miniatura alla sua punta. Il tubo viene fatto avanzare attraverso il retto e nel colon, consentendo al medico di esaminare l’interno del colon alla ricerca dei segni della colite pseudomembranosa. Se si dispone di colite pseudomembranosa, l’esame può mostrare placche gialle o lesioni all’interno del colon, così come gonfiore.
- Esami di imaging. Il medico richiedere una radiografia o una TAC addominale se si hanno sintomi gravi per cercare complicazioni quali megacolon tossico o rottura del colon.
Trattamenti e cure
Il trattamento per la colite pseudomembranosa in genere comporta l’interrompere gli antibiotici in corso e avviare un antibiotico che sia efficace nei confronti del Clostridium difficile. In rari casi, la chirurgia può essere necessaria.
Fermare l’attuale farmaco antibiotico
La terapia per la colite pseudomembranosa spesso inizia con l’arresto del farmaco antibiotico che si pensa essere la causa di segni i sintomi. A volte, questo può essere sufficiente a risolvere la condizione, o ad alleviare i sintomi come la diarrea.
Passaggio ad un antibiotico diverso
Se si verificano ancora i segni ed i sintomi, il medico può raccomandare un antibiotico che sia efficace nei confronti del Clostridium difficile o altri batteri che sono presenti nel colon. Anche se può sembrare strano usare gli antibiotici per curare un disturbo causato dagli antibiotici, il trattamento con antibiotici diversi per sradicare il Clostridium difficile permette ai batteri normali di crescere, ripristinando l’equilibrio dei batteri nel colon.
Gli antibiotici usati per trattare la colite pseudomembranosa sono di solito somministrati per via orale. Tuttavia, a seconda della gravità della infiammazione possono essere utilizzati farmaci per via endovenosa o attraverso un tubo inserito attraverso il naso e infilato nello stomaco (sondino nasogastrico).
Una volta iniziato il trattamento per la colite pseudomembranosa, segni e sintomi possono iniziare a migliorare entro pochi giorni.
Trattamento di segni e sintomi ricorrenti
Anche se le persone vengono trattate con successo, la colite pseudomembranosa può tornare anche mesi dopo il trattamento è stato completato. In questi casi, opzioni di trattamento possono comprendere:
Gli antibiotici. Potrebbe essere necessario un secondo o terzo ciclo di antibiotici per risolvere la condizione.
Chirurgia. Se gli antibiotici non funzionano, il medico può raccomandare un intervento chirurgico, anche se questo trattamento è raramente necessario per le persone con colite pseudomembranosa. La chirurgia in genere comporta la rimozione di una porzione del colon (colectomia parziale).
Prevenire le recidive di colite pseudomembranosa
Se si hanno avuto più episodi di colite pseudomembranosa o se vi è un aumentato rischio di recidiva, si può scegliere di provare il trattamento probiotico. I probiotici sono integratori concentrati di batteri buoni e lieviti che vengono venduti in capsule o in forma liquida. Alcune evidenze scientifiche suggeriscono che il lievito Saccharomyces boulardii può ridurre il rischio di diarrea ricorrente associata a infezione a Clostridium difficile.
Consigli
Per far fronte alla diarrea e alla successiva disidratazione che può verificarsi con la colite pseudomembranosa, si può provare a:
- Bere molti liquidi. L’acqua è la scelta migliore, ma fluidi con aggiunta di sodio e potassio (elettroliti) possono essere utili.
- Scegli alimenti facili da digerire, tra cui mele, banane e riso. Evitare cibi ricchi di fibre come i fagioli, noci e verdure.
- Provare a mangiare più piccoli pasti, piuttosto che pochi pasti di grandi dimensioni.
- Evitare cibi irritanti. Stare lontano da cibi piccanti, grassi o fritti ed eventuali altri alimenti che possono peggiorare i sintomi.
Ong GKB, et al. Colite da Clostridium difficile: una revisione clinica. L’American Journal of Surgery. 2017; 213: 565.
Bartlett JG. Infezione da Clostridium difficile. Clinica per le malattie infettive del Nord America. 2017; 31: 489.
Martin JSH, et al. Infezione da Clostridium difficile: epidemiologia, diagnosi e comprensione della trasmissione. Recensioni sulla natura – Gastroenterologia. 2016; 13: 206.
Diarrea. Istituto nazionale di diabete e malattie digestive e renali. https://www.niddk.nih.gov/health-information/digestive-diseases/diarrhea/all-content.
Didiodato G, et al. Esposizione agli antibiotici e rischio di infezione da Clostridium difficile associata alla comunità: un’analisi di serie di casi autocontrollata. American Journal of Infection Control. In stampa. 2018.
Wilcox MH, et al. Bezlotoxumab per la prevenzione dell’infezione ricorrente da Clostridium difficile. New England Journal of Medicine. 2017; 376: 305.